(Nedre Endoskopi)
Prosedyre
Hva er en koloskopi?
Kolonoskopi er en diagnostisk fremgangsmåte som gjør det mulig for legen å undersøke hele lengden av tykktarmen. Koloskopi kan bistå i å identifisere problemer med tykktarmen, slik som tidlige tegn på kreft, betent vev, sår og blødninger. Koloskopi er også brukt til å screene for kolorektal kreft, den nest største årsaken til kreft-relaterte dødsfall i USA og den fjerde vanligste kreftformen hos menn og kvinner.
En endoskop - en lang, fleksibel, lysende rør (også kalt en colonoscope), er satt inn gjennom endetarmen inn i tykktarmen. I tillegg til å tillate visualisering av det indre colon, muliggjør colonoscope legen å vanne, suging, injisere luft, og tilgang til tarmen med kirurgiske instrumenter. Under en koloskopi, kan legen fjerne vev og / eller polypper for videre undersøkelse og eventuelt behandle eventuelle problemer som er oppdaget.
Andre relaterte prosedyrer som kan brukes til å vurdere problemer i tykktarmen inkluderer abdominal x-ray, computertomografi (CT scan) av magen, abdominal ultralyd, barium klyster, og sigmoidoskopi. Vennligst se disse prosedyrene for ytterligere informasjon.
Anatomi av kolon:
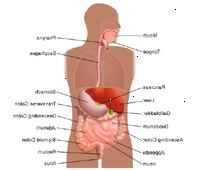
Tykktarmen, eller tykktarmen, har fire seksjoner:
stigende kolon - strekker seg oppover på høyre side av magen
transverse colon - strekker seg fra den stigende colon over legemet til venstre
stigende colon - strekker seg fra den tversgående tykktarm nedad på venstre side
sigmoid kolon - navn på grunn av sin S-form, strekker seg fra den nedadgående colon til rektum
Den tarmen blir med anus, eller åpningen hvor avfallet materiale passerer ut av kroppen.
Screening retningslinjer for kolorektal kreft:
Colorectal cancer screening retningslinjer for tidlig deteksjon fra European Cancer Society anbefaler at begynnelsen på 50 år, bør både menn og kvinner følger en av eksamensplaner nedenfor:
årlig fekal okkult blod test (FOBT) eller fecal immun test (FIT) og fleksibel sigmoidoskopi (FSIG) hvert femte år
FOBT eller FIT hvert år
FSIG hvert femte år
dobbel-kontrast barium klyster hvert femte år
koloskopi hvert 10. år
Personer med noen av følgende kolorektal kreft risikofaktorer bør begynne screening prosedyrer i en tidligere alder og bli vist oftere:
sterk familie historie av tykktarmskreft eller adenomatøse polypper i en første-graders slektning, i en forelder eller søsken før fylte 60 eller i to førstegradsslektninger i alle aldre
familie med arvelig tykktarmskreft syndromer, for eksempel familiær adenomatøs polypose (FAP) og arvelig nonpolyposis tykktarmskreft (HNPCC)
personlige historie av tykktarmskreft eller adenomatøse polypper
personlig historie med kronisk inflammatorisk tarmsykdom
Grunner for prosedyren
En koloskopi kan brukes til å undersøke kolon polypper, svulster, sår, betennelser, diverticula (poser), strikturer (innsnevring), og utenlandske objekter i tykktarmen. Det kan også bli brukt for å bestemme årsaken til uforklarlige kronisk diaré eller gastrointestinal blødning eller å evaluere kolon etter kreftbehandling.
Koloskopi kan være indisert når resultatene av en barium klyster og / eller sigmoidoskopi tilsier videre undersøkelse av tykktarmen.
Det kan være andre grunner til din lege for å anbefale en koloskopi.
Risikoen ved prosedyren
Som med en hvilken som helst inngrep, kan det forekomme komplikasjoner. Komplikasjoner relatert til kolonoskopi omfatter, men er ikke begrenset til, følgende:
vedvarende blødning etter biopsi eller polypp fjerning
peritonitt (betennelse i slimhinnen i bukhulen)
perforasjon av tarmveggen (sjelden)
kvalme, oppkast, oppblåsthet eller rektal irritasjon forårsaket av tarm-rens prep-og / eller fremgangsmåte
bivirkning til beroligende eller smertestillende medikamenter
Hvis du er gravid eller mistenker at du kan være gravid, bør du melde fra til din lege.
Det kan være andre risikoer, avhengig av dine spesifikke medisinsk sykdom. Sørg for å diskutere eventuelle bekymringer med din lege før prosedyren.
Visse faktorer eller sykdommer kan forstyrre en koloskopi. Disse faktorer inkluderer, men er ikke begrenset til, følgende:
bruk av såpevann klyster før prosedyren, som irriterer slimhinnen i slimhinnen
nærvær av barium fra tidligere tester anvendes for å undersøke kolon (som for eksempel en barium klyster )
utilstrekkelig fremstilling av tarmen før inngrepet
problemer som kan forstyrre passasjen av colonoscope, slik som begrensning av tykktarmen, kirurgiske adheranser, eller sykdommer slik som kronisk inflammatorisk sykdom
Før fremgangsmåten
Legen din vil forklare prosedyren til deg og gi deg muligheten til å stille eventuelle spørsmål du måtte ha om prosedyren.
Du vil bli bedt om å signere en samtykkeerklæring som gir din tillatelse til å gjøre testen. Les skjema nøye og still spørsmål hvis noe er uklart.
Du vil bli bedt om å faste i åtte timer før prosedyren, som regel etter midnatt. Du kan få ytterligere instruksjoner om en spesiell diett for en til to dager før prosedyren.
Hvis du er gravid eller mistenker at du er gravid, bør du melde fra til din lege.
Informer din lege hvis du er følsom for eller er allergisk mot noen medikamenter, latex, tape, og anestetika (lokale og generelle).
Informer din lege av alle medisiner (foreskrevet og over-the-counter) og urte kosttilskudd som du tar.
Informer legen din hvis du har en historie med blødningsforstyrrelser eller hvis du tar noen antikoagulasjonsbehandling (blodfortynnende) medisiner, aspirin, ibuprofen, eller andre medikamenter som påvirker blodlevring. Det kan være nødvendig for deg å stoppe disse medikamentene før prosedyren.
Legen din vil instruere deg om bestemte måter å forberede tarmen for testen. Du kan bli bedt om å ta et avføringsmiddel, gjennomgå et klyster, bruker en rektal avføringsmiddel stikkpille, og / eller drikke en spesiell væske som bidrar til å forberede tarmen.
Pasienter med sykdommer i hjerteklaffene kan gis antibiotika før prosedyren.
En beroligende og smertestillende medikamenter vil bli gitt for å gi avslapning og døsighet før prosedyren. Du vil trenge noen til å kjøre deg hjem etterpå.
Basert på din medisinske sykdom, kan din lege be andre spesifikke forberedelser.
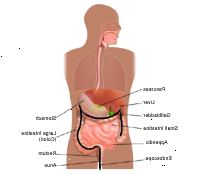
Under prosedyren
En koloskopi kan utføres på poliklinisk basis eller som en del av ditt opphold i et sykehus. Prosedyrer kan variere avhengig av din sykdom og legens praksis.
Vanligvis følger kolonoskopi denne prosessen:
Du vil bli bedt om å fjerne eventuelle smykker eller andre gjenstander som kan forstyrre med prosedyren.
Du vil bli bedt om å fjerne klær og bli gitt en kjole å bære. For prosedyren, vil du bli drapert hensiktsmessig.
En intravenøs (IV) linjen kan bli satt inn i armen eller hånden. En sedative og / eller smertestillende medikamenter kan bli sprøytet inn i IV.
Hjertefrekvens, blodtrykk, respirasjonsfrekvens og oksygennivået vil bli overvåket under prosedyren.
Du vil bli bedt om å ligge på din venstre side med knærne bøyd mot brystet.
Den smurte colonoscope blir langsomt satt inn i anus og forsiktig ført inn i endetarmen og tykktarmen. Den colonoscope og luft inn i tykktarmen kan forårsake mild smerte, trykk, og / eller kramper, selv om den sedative og smertestillende medikamenter bør minske ubehaget.
Du kan bli bedt om å ta langsomme, dype åndedrag mens røret blir satt inn for å slappe magemusklene og redusere ubehag. Du kan også bli bedt om å endre posisjon litt for å hjelpe passering av colonoscope.
Luft kan bli injisert inn i tarmen for å hjelpe til visualiseringen. I løpet av denne prosessen, vil luft unnslippe rundt instrumentet. Bør ikke prøve å holde luften i. I tillegg kan en vannstråle kan brukes til å rense slimhinnen i colon, og en sugeinnretning kan anvendes for å fjerne blod og flytende avføring.
Legen vil undersøke tykktarmen og kan ta bilder. Hvis en polypp sees, kan den fjernes, vevsprøve eller alene til en etterfølgende operasjon utføres.
Etter at prosedyren er fullført, vil colonoscope bli fjernet.
Etter inngrepet
Etter inngrepet vil du bli tatt til postoperativ avdeling for observasjon. Restitusjonsprosessen vil variere avhengig av hvilken type sedasjon som er gitt. Når blodtrykk, puls, og pust er stabile og du er våken, vil du bli tatt til sykehus rom eller utladet til ditt hjem. Koloskopi er vanligvis gjort på poliklinisk basis.
Du kan bli bedt om å faste i et par timer og unngå mat med høyt fiberinnhold for de første 24 timer etter inngrepet.
Du kan oppleve flatulens (bestått av gass ) og gass smerter etter inngrepet. Dette er normalt. Turgåing og flytte om kan bidra til å lette ubehag.
Den første avføring etter en koloskopi kan inneholde mørk rød eller rødbrun-farget blodpropper.
Alkohol bør unngås i minst 24 timer etter sedasjon. Du kan bli oppmuntret til å drikke ekstra væske for å gjøre opp for vannet tapt under forberedelse for prosedyren.
Informer din lege for å rapportere noe av det følgende:
feber og / eller frysninger
hyppige blodig avføring
magesmerter og / eller oppblåsthet
manglende evne til å passere gass
Etter en koloskopi, kan legen din gi deg ekstra eller alternative instrukser etter inngrepet, avhengig av din spesielle situasjon.
Online ressurser
Innholdet forutsatt her er kun til informasjon, og var ikke laget for å diagnostisere eller behandle en helseproblem eller sykdom, eller erstatte profesjonell medisinsk råd du får fra legen din. Ta kontakt med din lege med spørsmål eller bekymringer du måtte ha angående din sykdom.
Denne siden inneholder lenker til andre nettsteder med informasjon om denne prosedyren og relaterte helse sykdommer. Vi håper du finner disse sidene nyttige, men husk vi kontrollerer ikke eller godkjenner den informasjon som presenteres på disse nettstedene, og heller ikke disse nettstedene gir sin tilslutning til informasjonen som finnes her.
European College of Gastroenterology
European gastroenterologisk forening
National Cancer Institute (NCI)
National Institute of Diabetes og Digestive og nyre sykdommer (NIDDK)
