Sjefredaktør Marc B. Garnick, MD, * drøfter alternativer og kontroverser
* Disclosure - Dr. Garnick er for tiden fungerer som en konsulent til SpecialtyEuropeanPharma, som utvikler abarelix i Europa. |
Androgener, familien av mannlige kjønnshormoner som inneholder testosteron, funksjon som drivstoff for vekst - en kvalitet som forklarer deres sentrale rolle i både normal utvikling og prostatakreft. Hos unge gutter, androgener ikke bare utløse seksuell utvikling, men også bidra til en dypere stemme, skjegg, og økt muskelstyrke og beinmasse. Når prostata kreft utvikler seg, bidrar imidlertid dette androgen drivstoff til tumorvekst og progresjon.
Omtrent 90% til 95% av androgener er produsert i testiklene, mens en annen 5% til 10%, er fremstilt av binyrene. Androgen-deprivasjon terapi, mer kjent som hormonbehandling, er en av de mektigste våpen i kampen mot prostata kreft, fordi det reduserer drivstofftilførselen som mates ondartet vekst. Hormon terapi nå tilgjengelig target testosteron produksjonen av testiklene eller androgen aktivitet i kroppen.
Først utviklet på 1940-tallet, basert på studier av Dr. Charles Huggins og andre forskere ved University of Chicago, hormonbehandling produsert slike dramatiske tidlige resultater som etterforskerne trodde de hadde funnet en måte å kurere prostatakreft. Dessverre, senere viste langvarige kliniske studier hva vi nå vet er tilfelle: Omsider prostatakreft blir resistente mot androgen-deprivasjon terapi og utvikler seg.
Vi vet ikke enda hvorfor menn med prostatakreft utvikle androgen motstand, men en ledende teori er at prostatakreft inneholde ulike typer celler, hvorav noen er resistente mot hormonbehandling. Til slutt, disse resistente prostata kreft celler formere seg og sykdommen fremskritt. Men selv om det ikke kurere prostatakreft, kan hormonbehandling holde det i sjakk i mange år. Faktisk har en av mine pasienter nå vært på noen form for hormonbehandling i nesten 16 år.
Når reservert utelukkende som en behandling for metastatisk prostata kreft, hormonterapi nå også anvendes i en rekke andre måter. Og medisiner alternativer - i form av både antall legemidler tilgjengelig og valg om timing og varighet av behandlingen - har også utviklet og forbedret.
Denne artikkelen fungerer som en grunnleggende primer om hormonbehandling for prostatakreft. Det forklarer når man skal vurdere hormonbehandling, hvilke muligheter du har i form av medikamenter eller kombinasjoner av legemidler, og hva du bør vite om bivirkninger. Til slutt, utforsker det flere kontroverser som nå behandles av medisinske eksperter, og hvor jeg står på disse spørsmålene. Fremtidige artikler i Perspectives vil fordype deg i noen av disse spørsmålene i mer detalj. (Hvis du ønsker å lære mer på egen hånd, kan du se "Historie og oversikter over hormonbehandling.")
Historie og oversikter over hormonbehandlingGarnick MB. Hormonbehandling i forvaltningen av Prostate Cancer: Fra Huggins til Present Urology 1997; 49:5-15.. PMID: 9123737. Sharifi N, Gulley JL, Dahut WL. Androgen deprivasjon for Prostate Cancer Journal of European Medical Association 2005;. 294:238-44. PMID: 16014598. |
Når skal vurdere hormonbehandling
Hormonbehandling er et behandlingsalternativ for menn med prostatakreft i noen av følgende situasjoner:
når kreften har spredning utenfor prostata
Når kreften er begrenset til prostata, men hormonbehandling blir brukt til å øke effektiviteten av strålebehandling eller for å forminske størrelsen av en svulst før brachyterapi
når PSA begynner å stige en stund etter første behandling med kirurgi eller strålebehandling, noe som indikerer at kreften kan ha dukket opp igjen.
Ikke alle leger er enige om når du skal bruke hormonbehandling, eller hvordan du skal administrere den. Faktisk er dette et område som krever en lege til å utøve så mye kunst som vitenskap i klinisk praksis. Du bør også være oppmerksom på at bivirkninger kan være skremmende, selv om de fleste menn tolerere behandling rimelig godt. Vi vil diskutere innovative måter å håndtere disse bivirkningene i fremtidige utgaver av Perspectives. For nå, være klar over dem (se "Bivirkninger av hormonbehandling").
Bivirkninger av hormonbehandlingCommon
Mindre vanlige
Sjeldne
|
Systemisk behandling for metastatisk sykdom
Den mest vanlige bruk av hormonterapi i dag er å behandle mennesker som har prostatacancer har spredning til andre deler av kroppen. Hvis prostatakreftceller unnslippe prostata, vandrer de første til omkringliggende strukturer, slik som sædblærene og lymfeknuter, og senere til bein eller, sjelden, til andre myke vev.
Hormonbehandling er anbefalt som en palliativ behandling, for å lindre symptomer som skjelettsmerter. Og mens hormonterapi er ikke en kur, ved at det ikke kan eliminere prostatakreft fullstendig, ofte strekker det levetid på mange år. Ved å redusere testosteronnivå, kan hormonbehandling krympe en prostata tumor og dens metastaser og avta ytterligere progresjon av kreft så lenge at noen ganger en mann med denne sykdommen dør av noe annet enn prostatakreft.
Tradisjonelt legene mente at det var best å forskrive hormonbehandling snarest metastatisk prostatakreft oppdages, og anbefales pasientene å fortsette hormonbehandling for resten av livet. Selv om denne strategien utvidet livene til mange menn, bekymringer om kvalitet-of-life problemer utløste en rekke studier der forskere prøvde å finne ut om menn med metastatisk sykdom som var bare påvises i lymfeknuter eller på bein skanner - men var ikke ennå forårsaker symptomer - kan forsinke hormonbehandling. For eksempel, hvis en mann hadde bare ett eller to bein lesjoner, men ingen smerter og ingen risiko til ryggmargen, var det noen fordeler med å vente til han faktisk opplevd smerte fra kreft før du starter behandling?
De fleste studier som har sett på dette spørsmålet, men konkluderte med at det å starte hormonbehandling tidlig, rett etter oppdagelsen av metastaser, oppnådde bedre resultater, selv hos menn som har sykdommen hadde spredt seg bare til lymfeknuter. For eksempel, en liten, men ofte sitert studie, publisert i 1999 i New England Journal of Medicine, fant at 77% av menn som hadde prostatakreft med lymfeknutemetastaser og valgte å gjennomgå hormonbehandling fortsatt var i live og hadde ingen tilbakevendende sykdom omtrent syv år senere, sammenlignet med bare 18% av mennene som bestemte seg for å gi avkall på hormon behandling før kreften sprer seg til bein eller lunger. En senere analyse av den samme gruppe forskere fant at disse tendenser som holdes opp over tid (se tabell 4).
Tabell 4: overlevelse fordeler av tidlig behandlingEn analyse av 98 menn med prostatakreft som hadde spredd seg til lymfeknuter, som var randomisert til å få umiddelbar hormonbehandling eller å gi avkall det før sykdommen spres videre til bein eller lunger, fant at tidlig behandling reddet liv. | ||
Døde av prostatakreft | Umiddelbar behandlingsgruppen (47 menn totalt) | Forsinket behandlingsgruppen (51 menn totalt) |
Dødsfall innen fem år | 2 (4% av total) | 12 (24% av total) |
Dødsfall innen 10 år | 6 (13% av total) | 21 (41% av total) |
Andre studier har vist at å starte hormonbehandling tidlig øker overlevelsestider, forsinkelser kreft progresjon og resultater i bedre livskvalitet. Men i en gjennomgang av fire studier med 2167 menn med metastatisk prostatakreft, konkluderte Cochrane Collaboration (en prestisjetung internasjonal organisasjon som er kjent for sin uavhengige analyse) at tidlig hormonbehandling hadde tilbudt kun en liten total overlevelse fordel over utsatt behandling, og advarte om at mer forskning på problemet må gjøres.
Selv om debatten om dette problemet vedvarer, i de fleste tilfeller jeg anbefaler mine pasienter med metastatisk sykdom å begynne hormonbehandling tidlig. Dette er spesielt viktig for en med ryggraden metastaser, fordi et benbrudd eller forlengelse av cancer i ryggmargen området kunne føre til nedsatt mobilitet og med lammelser. Heldigvis er dette en sjelden hendelse. (For mer informasjon om forskning på dette området, se "Hormonbehandling:. Umiddelbar versus forsinket")
Hormonbehandling: umiddelbar versus forsinketMedical Research Council Prostate Cancer Working Party Etterforskerne Group. Umiddelbar Versus Utsatt behandling for avansert prostatakreft British Journal of Urology 1997;. 79:235-46. PMID: 9052476. Messing EM, Manola J, Sarosdy M, et al. Umiddelbar hormonbehandling Sammenlignet med Observasjon etter radikal prostatektomi og bekken lymfadenectomi hos menn med Node-positiv Prostate Cancer New England Journal of Medicine 1999;. 341:1781-8. PMID: 10588962. Messing EM, Manola J, Yao J, et al. Umiddelbar Versus Utsatt androgen deprivasjon behandling hos pasienter med lymfeknutepositiv prostatakreft etter radikal prostatektomi og bekken lymfadenectomi Lancet Oncology 2006;. 7:472-9. PMID: 16750497. Nair B, Wilt T, MacDonald R, Rutks I. Tidlig Versus Utsatt Androgen Suppression i behandling av avansert prostatakreft Cochrane Database of Systematic Reviews 2002;. CD003506. PMID: 11869665. |
Neoadjuvant og adjuvant hormonbehandling for tidlig eller regionalt avansert sykdom
Hormonterapi er noen ganger gitt i forbindelse med en definitiv prostata cancer behandling, slik som strålingsterapi, for å bedre helseeffekter. Når hormonbehandling gis i forkant av en primær behandling, er det kjent som neoadjuvant terapi, når det er gitt under eller etter en primær behandling, er det kjent som adjuvant behandling.
Tabell 5: forsterke effektiviteten av strålebehandlingEn randomisert kontrollert studie med 206 menn med tidlig stadium prostatakreft vurdert om å legge seks måneder med hormonbehandling til ekstern-stråle strålebehandling vil øke både total overlevelse og sykdomsfri overlevelse (som betyr at mennene ikke led et tilbakefall). Resultatene er gitt nedenfor. Den samme forskergruppen funnet, i en tidligere studie, at tillegg av hormonbehandling var til mest nytte for menn som ble vurdert ved moderat eller høy risiko, basert på deres kliniske profil. | ||
Fem-års oppfølging | Strålebehandling alene | Strålebehandling og hormonbehandling |
Andel menn som overlevde | ||
Andel menn som unngikk tilbakefall | ||
I kombinasjon med strålingsterapi. Flere studier har vist at menn med tidlig stadium prostatakreft har større sannsynlighet for å bli kurert ved hormonterapi er gitt i forbindelse med bestrålingsterapi (se Tabell 5 for resultatene av en studie). Selv når sykdommen er regionalt avansert, noe som betyr at det har kommet til vev umiddelbart rundt prostatakjertelen, reduserer neoadjuvant hormonbehandling risiko for progresjon og tilbakefall (se "Evidence for å kombinere hormonbehandling og strålebehandling").
Bevis for å kombinere hormonbehandling og strålebehandlingBolla M, Collette L, Blank L, et al. Langsiktige resultater med Umiddelbar Androgen Suppression og ekstern bestråling hos pasienter med lokalavansert prostatakreft (en EORTC Study): En fase III randomisert Trial Lancet 2002; 360:103-6.. PMID: 12126818. Bolla M, Gonzalez D, Warde P, et al. Forbedret overlevelse hos pasienter med lokalavansert prostatakreft behandles med strålebehandling og goserelin New England Journal of Medicine 1997;. 337:295-300. PMID: 9233866. D'Amico AV, Schultz D, Loffredo M, et al. Biokjemisk utfall etter ekstern strålebehandling med eller uten Androgen Suppression Therapy for klinisk lokalisert prostatakreft Journal of European Medical Association 2000;. 284:1280-3. PMID: 10979115. D'Amico AV, Manola J, Loffredo M, et al. Seks måneder Androgen Suppression Plus Radiation Therapy Versus strålebehandling Alone for pasienter med klinisk lokalisert prostatakreft: En randomisert kontrollert studie Journal of European Medical Association 2004; 292:821-7.. PMID: 15315996. Denham JW, Steigler A, Lamb DS, et al. Short-Term androgen deprivasjon og strålebehandling for lokalavansert prostatakreft: Resultater fra Trans-Tasman Radiation Oncology Group 96.01 Randomiserte Controlled Trial Lancet Oncology 2005, 6:841-50.. PMID: 16257791. Nesslinger NJ, Sahota RA, Stone B, et al. Standard behandlinger Fremkall Antigen-spesifikke immunresponser i Prostate Cancer Clinical Cancer Research 2007;. 13:1493-502. PMID: 17332294. Zietman AL, Nakfoor BM, Prince EA, Gerweck LE.. Effekten av androgen deprivasjon og strålebehandling på en Androgen-Sensitive Murint Tumor: En in vitro og in vivo studie Kreft Journal fra Scientific European 1997; 3:31-6. PMID: 9072305. |
Selv om vi ikke forstår dette fenomenet helt, dyrestudier tyder på at en dose av stråling er mer effektiv på å drepe kreftceller når gitt i innstillingen av androgen deprivasjon. En ledende teori om hvorfor dette forekommer er at kombinasjonen av strålebehandling og hormonbehandling eller annen måte aktiveres immunsystemet, slik at immunsystemet celler angripe og drepe kreftceller.
Hormonbehandling kan også brukes til alt fra tre til seks måneder før brachyterapi når en manns prostata er stort, vanligvis definert som større enn 50 gram. I denne situasjonen er neoadjuvant hormonbehandling brukes til å krympe i prostatakjertelen til å muliggjøre bedre implantasjon av radioaktive frø, slik at den riktige dose av stråling kan administreres.
Kombinert med radikal prostatektomi. Resultatet av å kombinere hormonbehandling og kirurgi har vært blandet. På den ene siden er neoadjuvant hormonbehandling effektiv på "down-oppsetningen" sykdommen før kirurgi ved å krympe den primære svulsten og utrydde mikrometastaser. Kortsiktige studier var oppmuntrende og viser at neoadjuvant hormonbehandling reduserte risikoen for å finne en positiv margin i det utskårede vev. På den annen side, langvarige studier indikerer at neoadjuvant hormonbehandling ikke strekker seg tid til biokjemisk tilbakefall eller forbedre overlevelse. (For eksempler på studier, se "Bevis om hormonbehandling og prostatektomi.")
Bevis om hormonbehandling og prostatektomiGleave ME, La Bianca S, Goldenberg SL. Neoadjuvant hormonbehandling Før radikal prostatektomi: Løfter og prostatakreft fallgruver og prostatasykdommer 2000; 3:136-44.. PMID: 12497089. Hurtado-Coll A, Goldenberg SL, Klotz L, Gleave ME. Preoperativ Neoadjuvant Androgen Tilbaketrekking Therapy i Prostate Cancer: Den kanadiske Experience Urology 2002; 60:45-51.. PMID: 12231047. Kumar S, Shelley M, Harrison C, et al. Neo-adjuvant og adjuvant hormonterapi for lokalisert og lokalavansert prostatakreft Cochrane Database of Systematic Reviews 2006;. CD006019. PMID: 17054269. Soloway MS, Sharifi R, Wajsman Z, et al. Randomisert prospektiv studie som sammenlignet radikal prostatektomi Alone Versus radikal prostatektomi Forgjenger Androgen Blokade i klinisk stadium B2 Prostate Cancer.. Den Lupron Depot Neoadjuvant Prostate Cancer Study Journal of Urology 1995; 154:424-8. PMID: 7541859. |
Sekundær behandling etter tilbakefall
Hormonterapi kan også anvendes som en sekundær eller "salvage" behandling når PSA-nivåene stiger etter innledende prostata kreft-behandling, noe som indikerer at kreften har returnert. Denne situasjonen, kjent som biokjemisk tilbakefall, ble diskutert på lengden i Volume 1, Number 2 av Perspectives, så vi vil ikke gjenta det her. De viktigste punktene å huske på er at hormonbehandling er oftest brukt som en restverdi behandling når PSA dobling tid er mindre enn seks måneder, noe som indikerer at kreften er aggressiv eller kanskje allerede har spredning.
Valg i hormonbehandling
Testosteronnivå i kroppen kan reduseres enten kirurgisk eller med medikamenter. Den kirurgiske alternativet er kastrering, oppnådd ved å fjerne testiklene under en bilateral orchiectomy. Når det eneste alternativet, har det siden blitt fortrengt av legemidler som senker testosteronnivået til beløpene som oppnås ved hjelp av kirurgi.
For menn, normale testosteronnivå varierer fra 300 til 1000 ng / dl. FDA krever at ethvert nytt legemiddel som brukes i hormonbehandling for prostatakreft lavere testosteronnivå til 50 ng / dl eller mindre. I min praksis, I prøver vanligvis til lavere nivåer ytterligere, til 20 ng / dl.
Orchiectomy
Fordi mer enn 90% av androgener er produsert i testiklene, bilateral orchiectomy reduserer testosteronnivået i kroppen. Operasjonen kan gjøres på poliklinisk basis. Kirurgen åpner pungen og fjerner testiklene, og samtidig bevare blodårer og nerver da. Hvis en mann er bekymret for hvordan hans kjønnsorganer vil se ut etter operasjonen, er det mulig å ha kirurgen sette inn saltvann implantater i pungen, noe som vil se og føles ut som testiklene. Ofte er imidlertid den sædlederen fortsatt til stede, så vel som enkelte omliggende testikulære strukturer, og dermed hindre fremkomsten av et "tomt pungen."
Selv om operasjonen er relativt enkel, mange menn synes det er psykologisk ødeleggende å miste sine testikler - og av denne grunn alene avgjøre mot det. En annen faktor å vurdere er at, i motsetning til medisiner alternativer, er permanent orkidektomi. Noen menn fortsetter å velge dette alternativet, men fordi det er fortsatt den mest effektive måten å redusere testosteronnivå, og det eliminerer utgifter til medisiner og flere besøk for monitor ing bivirkninger som ville være nødvendig for å oppnå de samme resultatene. Muligheten for orkidektomi er også noen ganger anbefalt for eldre menn som ikke kan lett gå til en lege for en injisert medisiner, eller som ikke kan risikere de kardiovaskulære bivirkninger av diethylstilbestrol (DES).
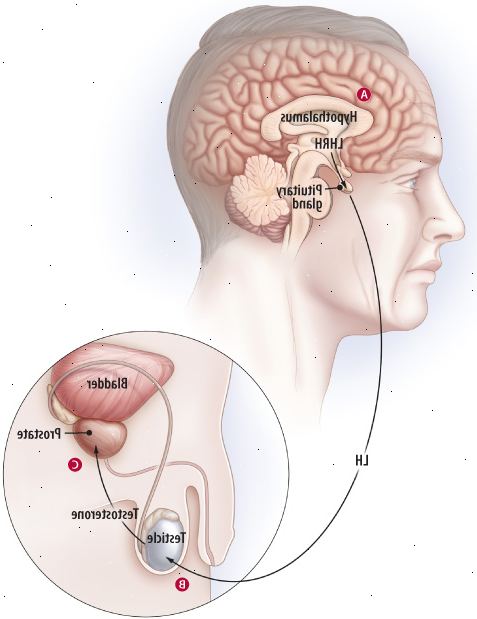
Figur 3: hvordan hormonbehandling påvirker androgen kaskadeDe mannlige kjønnshormoner er kjent som androgener. Trolig den mest kjente hormonet i denne familien er testosteron. De fleste androgener produseres i testiklene. Androgener understøtte veksten av prostata-celler, inkludert prostata kreftceller. Hormonbehandling - også kjent som androgen-deprivasjon terapi - søker å kutte drivstofftilførselen. Men ulike behandlinger fungerer på forskjellige måter.
A. Hypothalamus utgivelser pulser av LHRH, som signaliserer hypofysen til å frigjøre hormonene FSH og LH. B. LH reiser gjennom blodet. Når den når testiklene, binder den seg til spesialiserte celler som skiller ut testosteron i blodet. C. I prostata, konverterer enzymet 5-alfa-reduktase testosteron og andre typer av androgener til dihydrotestosteron (DHT), som stimulerer veksten av prostata celler - og brensel veksten av kreft, hvis det er til stede. Sentralt virkende midler LHRH agonister flom hypofysen med meldinger å skru ut LH. Dette fører til en midlertidig økning av testosteron til reseptorer i hypofysen er overbelastet. Deretter testosteronnivå falle kraftig. GnRH antagonisten topp reseptorer i hypofysen, slik at det ikke kan reagere på de pulser av LHRH som sendes av hypothalamus. Dette hindrer at LH-signalet fra å bli sendt - og ingen testosteron er laget i testiklene. DES hemmer utskillelsen av LHRH fra hypothalamus. Perifert virkende terapi Orchiectomy fjerner testiklene, hindrer testosteron produksjonen. Anti-androgener blokkere interaksjonen av DHT til androgen reseptoren ligger i det prostatakreft celle. Stimulering av denne reseptoren tillater cellene å vokse. Ved å blokkere denne stimulering, anti-androgener forebygge prostatakreft cellevekst. |
LHRH agonister
Luteiniserende hormon-frigjørende hormon (LHRH) utskilles av hypothalamus, sender den første kjemisk signal avgjørende for testosteronproduksjon (se figur 3). LHRH agonister er blant de mest populære valgene for hormonbehandling i prostatakreft. Disse stoffene virker sentralt, på hjernen. (Fordi LHRH kalles GnRH eller gonadotropin-frigjørende hormon, er disse medikamentene ofte referert til som GnRH-agonister.)
LHRH agonister er oppført i Tabell 6. Fordi disse medikamentene er peptider, som ville bli brutt ned i fordøyelsessystemet dersom det tas gjennom munnen, kan de ikke gis i tablettform. I stedet er LHRH-agonister injisert i en muskel-eller fettvev under huden. De første LHRH agonister ble selv injisert på en daglig basis av pasienter, mye som insulin. Men i dag "depot" formuleringer er tilgjengelig, som kan implanteres under huden for å gi utvidet utgave av medisinen. Slike depot formuleringer kan gis alt fra én gang hver fjerde uke til en gang i året.
LHRH agonister er populære fordi de ikke forårsake så mange hjerte-problemer og andre bivirkninger som DES gjør. Likevel viser forskning at bruk av disse medikamentene kan øke total kolesterol-og triglyseridnivåer, samt blodsukkernivået og risikoen for diabetes, som alle kan øke risikoen for å få hjerteinfarkt (se "Cardiovascular risk"). For å sikre at du kan ta disse stoffene trygt, vil legen din måle blodsukkeret og kolesterol nivåer, og kan anbefale en øvelse stresset test for å fastslå din generelle hjerte helse.
Kardiovaskulær risikoD'Amico AV, Denham JW, Crook J, et al. Influence of Androgen Suppression Therapy for prostatakreft på Frekvens og timing av Fatal hjerteinfarkt Journal of Clinical Oncology 2007;. 25:2420-5. PMID: 17557956. Keating NL, O'Malley AJ, Smith MR. Diabetes og hjerte-og karsykdommer Under androgen deprivasjon for Prostate Cancer Journal of Clinical Oncology 2006;. 24:4448-56. PMID: 16983113. Yannucci J, Manola J, Garnick MF, et al. Effekten av androgen deprivasjon på Fasting Serum Lipid og Glucose Parametere Journal of Urology 2006;. 176:520-5. PMID: 16813881. |
LHRH agonister også koste mer enn DES og krever hyppigere lege besøk. Flere betydelig, LHRH agonister føre til en midlertidig økning i testosteron, vanligvis varer ca tre uker til en måned, noe som brensel prostatakreft vekst. Selv om kreft vil regress når surge slutter og testosteronnivået raser nedover, er LHRH agonister vanligvis gitt i forbindelse med anti-androgener - spesielt hos menn som har sykdommen har spredning til ryggraden, for å forhindre lammelse.
Den testosteron surge er forårsaket av måten disse stoffene opptrer på LHRH reseptorer. Som forklart i figur 3, den LHRH-reseptoren normalt mottar bare pulserer treff av LHRH. Men syntetisk versjon av dette hormonet som brukes i medikamentformuleringer forblir "koblet" til reseptoren, slik at den ikke kan skru av. Det er som å forlate brødrister i "på" posisjon permanent: I utgangspunktet du genererer mye varme, men etterhvert vil du brenne ut spolene. Tilsvarende, ved å ta LHRH agonister, menn rev opp testosteron produksjonssystem og til slutt slites ut. (Denne midlertidige økningen er faktisk verdsatt av fruktbarhet eksperter, som bruker disse stoffene i dag for in vitro fertilisering.)
GnRH antagonist
En ny type narkotika, abarelix (Plenaxis), fått FDA-godkjenning i 2003, men av kommersielle grunner er for tiden ikke blir forfremmet eller tilgjengelig for nye pasienter i Europa. Men stoffet nylig mottatt regulatorisk godkjenning i Tyskland, slik at det kan være tilgjengelig i Europa innen utgangen av 2007.
Abarelix er en GnRH antagonist, som retter seg mot reseptorer i hypofysen og slår dem av uten den obligatoriske første stimulering karakteristisk for agonister. Dermed unngår man den utløser testosteron surge laget av LHRH-agonister. (For mer informasjon om denne medisinen, se "Forskning på abarelix.")
Forskning på abarelixGarnick MB, Pratt C, Campion M, Shipley J. Effekten av hormonterapi for Prostatakreft på Elektrokardio QT intervall: Fase 3 resultater av behandling med Leuprolide og goserelin, Alene eller med Bicalutamide, og GnRH agonist Abarelix Journal of Clinical. Oncology 2004; 22:4578 (abstract). PMID ikke tilgjengelig. Koch M, Steidle C, Brosman S, et al. En åpen studie av Abarelix hos menn med Symptomatisk prostatakreft i fare for behandling med LHRH agonister Urology 2003;. 62:877-82. PMID: 14624912. McLeod D, Zinner N, Tomera K, et al. En fase 3, multisenter, åpen, randomisert studie av Abarelix Versus Leuprolide Acetate hos menn med prostatakreft Urology 2001;. 58:756-61. PMID: 11711355. Trachtenberg J, Gittleman M, Steidle C, et al. En fase 3, multisenter, åpen, randomisert studie av Abarelix Versus Leuprolide Plus Daily Antiandrogen hos menn med prostatakreft Journal of Urology 2002;. 167:1670-4. PMID: 11912385. |
Denne medisinen er sprøytet inn i baken muskel annenhver uke for den første måneden, deretter etterpå en gang hver fjerde uke. Fordi det er en liten sjanse for at menn som får abarelix kan oppleve en allergisk reaksjon, forårsaker lavt blodtrykk og besvimelse, pasienter trenger å forbli i legens kontor for 30 minutter etter injeksjonen for å sikre at en slik reaksjon ikke oppstår, eller hvis det gjør det, kan behandles raskt.
Anti-androgener
Orkidektomi, DES, LHRH agonister, og GnRH antagonist alt arbeid ved å stenge ned produksjonen av testosteron i testiklene. Men om 5% til 10% av mannlige hormoner produseres i binyrene. Disse androgener, som er nært beslektet med testosteron, kan også bli konvertert til DHT og fremme prostata kreft vekst.
Fordi anti-androgener målet reseptorer på cellenivå, snarere enn i hjernen, klassifiseres de som perifert virkende medisiner. Denne klassen omfatter flutamide (Eulexin), bikalutamid (Casodex), og nilutamide (Nilandron). Stoffet som oftest brukes er bikalutamid, som gis en gang om dagen, og er mindre sannsynlig enn de andre for å forårsake diaré.
Anti-androgener er ofte gitt i forbindelse med LHRH-agonister for å motvirke effekten av testosteron bølge som er beskrevet tidligere. Men denne bruken er kontroversiell (se "Kombinert androgen blokade: Pro og con" nedenfor). Anti-androgener kan også være foreskrevet dersom en orchiectomy eller LHRH-agonisten er i stand til å holde testosteronnivåer ved tilstrekkelig lave nivåer.
Østrogen
Diethylstilbestrol var den første type narkotika som brukes i hormonbehandling for prostatakreft, og det gjenstår i meget begrenset bruk i dag - om enn med dosering endringer, og ikke som et førstevalg. DES er en syntetisk form av det kvinnelige hormonet østrogen. Det er effektivt i å redusere testosteronnivåer fordi den hemmer sekresjonen av LHRH fra hypothalamus (se figur 3).
Dessverre, ved moderate til høye doser, for eksempel 5 mg per dag, forårsaker DES betydelige kardiovaskulære problemer og øker risikoen for å ha et hjerteinfarkt. For å redusere denne risikoen, kan legene forsøke å redusere dosen til 1 mg per dag, men dette fører til et annet problem: Ved denne dosen, testosteronnivå begynner ofte stiger etter 6 til 12 måneders behandling. I dag er DES forskrives vanligvis i 3 mg per dag.
Denne medisinen er foreskrevet til menn som verdsetter det praktiske ved å ta en billig narkotika en gang om dagen. Noen leger anbefaler å ta en baby aspirin en gang om dagen for å redusere risikoen for hjerte-problemer, men ingen studier har blitt gjennomført for å gi bevis for at dette fungerer. På den annen side, men ikke har muligheter for å håndtere et annet vanlig bivirkning av DES, gynekomasti.
Tabell 6: hormonbehandling medisiner | ||
Drug navn etter kategori | Virkningsmekanisme | Bivirkninger |
LHRH agonister leuprolide (Lupron) goserelin (Zoladex) triptorelin (Trelstar) | Handle gjennom hypothalamus til indirekte hemmer LH utgivelse fra hypofysen | Hetetokter, impotens, nedsatt libido, tretthet, vektøkning, anemi, osteoporose, kan øke risikoen for diabetes og hjertesykdommer |
GnRH antagonist abarelix (Plenaxis) | Targets LHRH reseptorer i hypofysen direkte, for å forhindre LH frigjøring | Hetetokter, søvnforstyrrelser, liten sjanse for at en alvorlig allergisk reaksjon kan forekomme |
Anti-androgener flutamide (Eulexin) Bicalutamide (Casodex) nilutamide (Nilandron) | Target androgen-reseptorer i prostatakjertelen, for å hindre at testosteron fra å bli brukt av prostata | Hetetokter, impotens, nedsatt libido, ømme bryster og hevelse, kvalme, diaré, forandringer av leverblodprøver, og sjelden, leversvikt |
Østrogen diethylstilbestrol (DES, Stilphostrol) | Hemmer utskillelsen av LHRH fra hypothalamus | Hetetokter, kvalme, bryst hevelse og ømhet, blodpropp, og (ved moderate til høye doser) økt risiko for hjerteinfarkt |
Kontroverser i hormonbehandling
Bruk av hormonbehandling krever så mye kunst som vitenskap. Leger er ikke alltid enige om når det er best å starte behandling, enten det er behov for å være kontinuerlig eller kan stoppes og startes opp igjen med jevne mellomrom, og om monoterapi eller kombinasjonsterapi er best. Her er de viktigste punktene, hva studier sier - og hva jeg tror og følge i min egen praksis.
Oppstart av behandling
Vi har allerede dekket den langvarige debatten om å avholde hormonbehandling tidlig eller sent etter oppdagelsen av metastaser. Som bruk av hormonbehandling har utvidet til andre situasjoner, kan det stilles spørsmål om når man skal starte behandlingen også komme opp.
For bruk som neoadjuvant og adjuvant behandling. Legen kan anbefale hormonbehandling før, under og etter strålebehandling. Noen retningslinjer finnes om nøyaktig når du skal starte hormonbehandling og hvor lenge å fortsette det. Alternativer florerer, og studiene kan ikke dekke enhver situasjon. Du har kanskje
to måneder med hormonterapi, etterfulgt av to måneder med strålebehandlingen kombinert med hormonterapi, for en total på fire måneder
to måneder med hormonbehandling, to måneder med hormonbehandling og strålebehandling, etterfulgt av to måneder med hormonbehandling, for totalt seks måneder
samtidig strålebehandling og hormonbehandling i to måneder, og deretter hormonbehandling for en total på tre år.
Dette er et område hvor kunsten og vitenskapen om medisin kommer inn i bildet. Jeg velger en pasient med en Gleason komponent av fire, eller håndgripelig sykdom ved fysisk undersøkelse, som er en kandidat for strålebehandling. I fore hormonbehandling til PSA når sitt laveste punkt (nadir), og at nadir opprettholdes i en måned. Det tar vanligvis to til fire måneder å nå nadir. Da pasienten gjennomgår strålebehandling, mens de fortsetter hormonbehandling. Hvor lenge hormonbehandling fortsetter etter strålebehandling slutter avhenger av mannens risikoprofil. Jeg behandler noen menn for en total varighet på seks måneder, mens andre kan bli behandlet i 9 måneder, et år, eller 18 måneder.
For stigende PSA. Som omtalt i bind 1, Number 2 av Perspectives, når PSA stiger etter første behandling og doblingstiden er mindre enn seks måneder, vil legen din sannsynligvis anbefale en full løpet av hormonbehandling, noe som kan forsinke progresjon av metastaser til bein. Hvis PSA dobling tid indikerer at kreften er ikke aggressiv, imidlertid, og du ønsker å være seksuelt aktiv og unngå andre bivirkninger, så utsetter hormonbehandling mens overvåking PSA kan være veien å gå.
Intermitterende eller kontinuerlig behandling
Når foreskrevet, hormonbehandling brukes til å fortsette for livet, men forskerne er nå reevaluating at strategi og undersøker om hormonbehandling kan tas midlertidig, med såkalte helligdager fra behandling. Tankegangen er at dette kan ikke bare bidra til å gjenopprette livskvalitet - som, for eksempel, tilbake libido og seksuell helse - men også forsinke hormon motstand som til slutt utvikler seg hos menn som tar hormonbehandling.
Kliniske studier som evaluerte om intermitterende behandling er like effektiv eller mer effektiv enn kontinuerlig behandling er nå i gang, så det er for tidlig å si sikkert.
Kombinert androgen blokade
Kombinert androgen blokade - også kjent som maksimal androgen blokade eller total androgen blokade - innebærer samtidig bruk av et stoff som virker sentralt på hjernen (en LHRH-agonist eller antagonist GnRH), og en annen som virker perifert på prostatacellenivået (en anti- androgen). På den måten blokkere deg all aktivitet av androgener - ikke bare produksjon av testosteron, men også sin handling i prostata selv. Teoretisk bør dette gjøre hormonbehandling enda mer effektiv. Men kombinert androgen blokade er kontroversielt.
En stor kontrollert studie, publisert i New England Journal of Medicine, rapporterte at kombinert androgen blokade (i dette tilfellet LHRH agonist leuprolide kombinert med anti-androgen flutamide) tilbudt omtrent en 25% overlevelse fordel over monoterapi (leuprolide alene). Men et større oppfølgingsstudie som involverte operasjon (i stedet for leuprolid), ikke fant noen overlevelse fordel med tilsetning av anti-androgen. Denne studien - som selv har generert en del kontrovers - sammenlignet bilateral orchiectomy alene med orchiectomy kombinert med flutamide. (For mer informasjon om disse studiene, se "Kombinert androgen blokade:. Pro og con")
Kombinert androgen blokade: pro og conPro: Crawford Erektil dysfunksjon, Eisenberger MA, McLeod DG, et al. En kontrollert studie av Leuprolide Med og uten Flutamide i prostatakarsinom New England Journal of Medicine 1989;. 321:419-24. PMID: 2503724. Con: Eisenberger MA, Blumenstein BA, Crawford Erektil dysfunksjon, et al. Bilateral Orchiectomy Med eller uten Flutamide for metastatisk prostatakreft New England Journal of Medicine 1998;. 339:1036-42. PMID: 9761805. |
To store metaanalyser som anmeldt mange studier som sammenligner kombinert androgen blokade til monoterapi (ved hjelp av enten kirurgi alene eller LHRH agonister alene) konkluderte med at kombinasjonen tilbys bare en liten overlevelsesfordel - og til og med at funnet var inkonsekvent mellom de to analysene. En analyse som anmeldt 27 randomiserte studier med 8275 menn, anslått at kombinert androgen blokade forbedret fem-års overlevelse etter bare 2% til 3%, på det meste. (For mer informasjon, se ". Analysere studiene") Men en fordel med "bare" 2% til 3%, når den brukes til tusenvis av menn som gjennomgår behandling, oversettes til hundrevis av liv utvidet - åpenbart en viktig fordel for menn som få måneder og kanskje år av livet som resultat. Det er derfor jeg bruker kombinasjonsbehandling for alle mine pasienter som gjennomgår hormonbehandlinger (se "Hva jeg anbefaler," nedenfor).
Analysere studieneProstatakreft Trialists 'Collaborative Group.. Maksimal Androgen Blokade i Advanced Prostate Cancer: En oversikt over de randomiserte studier Lancet 2000; 355:1491-8. PMID: 10801170. Samson DJ, Seidenfeld J, Schmitt B, et al. Systematisk gjennomgang og meta-analyse av Monoterapi Sammenlignet med Combined Androgen Blokade for pasienter med avansert prostatakreft Carcinoma Cancer 2002;. 95:361-76. PMID: 12124837. |
De fleste leger foreskrive en anti-androgen litt før LHRH agonist behandling begynner og deretter fortsetter det for en måned etterpå. På den måten, anti-androgener motvirke den innledende testosteron surge, men da blir stoppet når surge er ikke lenger et problem. Det mange leger ikke vet er at de faktiske nivåene av testosteron i løpet av den første måneden av kombinert androgen blokade er ikke annerledes om anti-androgen er brukt eller ikke. Den potensielle fordel med anti-androgen er å blokkere effektene av sirkulerende testosteron ved prostata kreftcelle-nivå.
Hva jeg anbefaler. Selv om det går mot konvensjonell visdom, jeg er en total troende i kombinert androgen blokade. Dette er basert på både min lesning av de viktigste studiene og min erfaring i behandling av pasienter. Ta for eksempel 1989 studie publisert i New England Journal of Medicine (se "Kombinert androgen blokade: Pro"). Kombinere leuprolide med flutamide ga menn med de mest avansert prostatakreft i sju måneder igjen å leve, i gjennomsnitt, fordelen var nesten to år for pasienter med mindre avansert metastatisk sykdom. En potensiell syv-måned eller to-års overlevelse kanten kanskje ikke virke overveldende for en forsker, men det kan være av stor betydning for mannen påvirket og hans familie! Det er også grunnen til at jeg har brukt en stor del av mitt yrkesliv utvikle en GnRH antagonist som kan fungere uten krav til en anti-androgen.
Så jeg pleier å bruke anti-androgener omfattende. Jeg sjelden, om noensinne, sette en pasient på LHRH monoterapi. Men jeg bruker ikke kombineres androgen blokade i lengre perioder av gangen, fordi det fører til et annet problem. Hvis du blokkere DHT androgen reseptoren for lenge med anti-androgener, noe som kalles anti-androgen abstinenssyndrom oppstår. Dette er en paradoksal situasjon i hvilken den anti-androgen fungerer som en agonist - stimulere reseptorer - i stedet for som en antagonist som blokkerer dem. PSA nivåer stige, og hormonbehandling slutter å fungere.
Heldigvis, som fremdeles eksisterer når anti-androgen abstinenssyndrom oppstår. Det første jeg gjør er å avvikle den anti-androgen medisiner. Reseptorene er ikke lenger er stimulert, og omtrent 25% til 30% av mennesker vil reagere på det andre benet for hormonbehandling, LHRH-agonister.